Adenocarcinoma apocrino de glándulas sudoríparas digital tratado con cirugía y electroquimioterapia intraoperatoria y posterior reconstrucción con la técnica de phalangeal fillet y transposición de almohadilla
Resumen breve
El adenocarcinoma apocrino de glándulas sudoríparas (AAGS) es un tipo de tumor cutáneo con baja incidencia la especie canina, que tiene origen en el epitelio secretor de las glándulas sudoríparas y puede aparecer en cualquier localización del tegumento. El tratamiento de elección es la cirugía, estando descritos el uso de quimioterapia, radioterapia y electroquimioterapia como terapias adyuvantes.Índice de contenidos

Introducción
El adenocarcinoma apocrino de glándulas sudoríparas (AAGS) es un tipo de tumor cutáneo con baja incidencia la especie canina, que tiene origen en el epitelio secretor de las glándulas sudoríparas y puede aparecer en cualquier localización del tegumento. El tratamiento de elección es la cirugía, estando descritos el uso de quimioterapia, radioterapia y electroquimioterapia como terapias adyuvantes.
En este artículo se presenta el caso de una perra mestiza de 13 años con un AAGS con afectación digital, del dedo V y parte de la almohadilla plantar de la extremidad anterior derecha. Debido a la dificultad de obtener márgenes quirúrgicos amplios dada la localización del tumor, se optó por combinar la cirugía con electroquimioterapia intraoperatoria con el objetivo de mejorar el control local de la enfermedad. Para la reconstrucción del defecto, que incluía parte de la almohadilla metatarsiana, se usó la técnica de phalangeal fillet y posterior transposición de la almohadilla del dedo IV para obtener una adecuada superficie de apoyo. Mediante esta técnica, se consiguió una funcionalidad óptima de la extremidad después de la cirugía.
Pasados más de diez meses del tratamiento, no existe evidencia de recidiva local ni progresión de la enfermedad.
Caso clínico
Se presenta al a consulta una paciente canina de raza mestiza de talla pequeña (6 kg), cruce de Yorkshire terrier, hembra esterilizada, de 13 años, diagnosticada en su centro veterinario habitual de un adenocarcinoma apocrino de glándulas sudoríparas (AAGS) con afectación digital en la extremidad posterior derecha. El diagnóstico se alcanzó mediante la toma de una biopsia incisional. La proliferación ha tenido un crecimiento lento, de aproximadamente siete meses de evolución.
Se refiere a u nuestro centro para estadiaje y valoración quirúrgica.
En la exploración general se observa una lesión proliferativa, parcialmente ulcerativa, mal definida, de aproximadamente 1x1.5 cm que afecta el aspecto palmar de la almohadilla del dedo V e invade de forma incipiente el aspecto lateral de la almohadilla metatarsiana (Figura 1). Presenta leve cojera con apoyo (1/5) de la extremidad afectada. Se palpa una leve linfadenomegalia poplítea derecha. El resto de exploración es compatible con la normalidad.
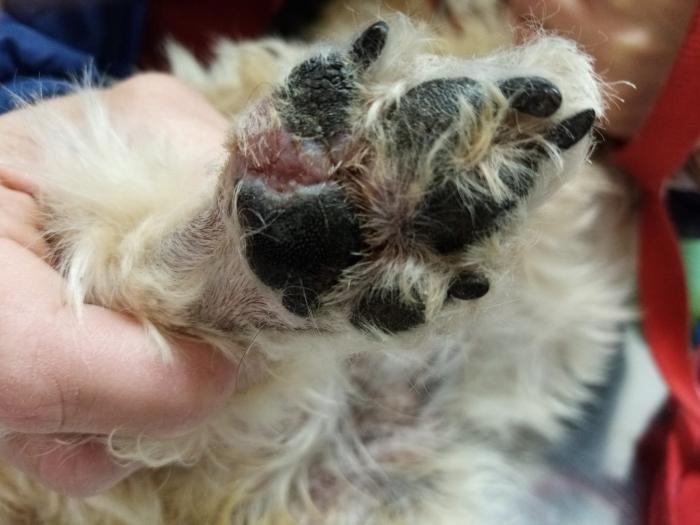
Figura 1. Imagen de la lesión en la cara plantar del dedo V con afectación de la almohadilla del mismo dedo y parte de la almohadilla metatarsiana.
Se realiza estadiaje oncológico del tumor. Las analíticas sanguíneas (hemograma, bioquímica, ionograma y serología para Leishmania spp.) son compatibles con la normalidad.
Las radiografías de tórax y la ecografía abdominal descartan la presencia de metástasis a distancia. En la radiografía de la extremidad no hay evidencia de afectación ósea. Se realiza ecografía y aspiración con aguja fina de los linfonodos regionales (poplíteo e inguinal superficial), con resultado negativo para metástasis.
Ante este escenario, se recomienda realizar una resección semiradical del tumor (incluyendo la amputación del dedo V y parte de la almohadilla metatarsiana) junto a la aplicación intraquirúrgica de electroquimioterapia y linfadenectomía poplítea ipsilateral. Para la reconstrucción del defecto, se anticipa el uso de un phallangeal fillet del dedo IV y la posterior transferencia de su almohadilla.
Procedimiento quirúrgico
Bajo anestesia general, se rasura y prepara de forma aséptica la extremidad posterior derecha de la paciente, desde la región proximal del fémur hasta los dígitos (Figura 2).
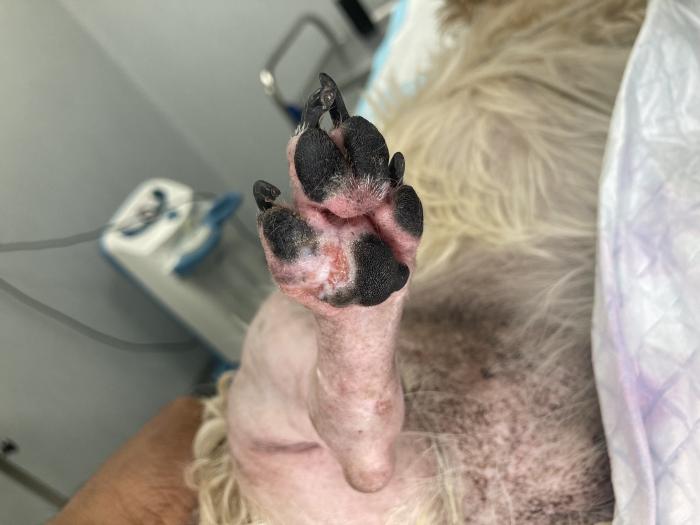
Figura 2. Preparación del paciente para cirugía. Rasurado y limpieza de la región.
Se realiza un bloqueo anestésico en anillo de bupivacaina al 0.25 % y se administra cefazolina a 25 mg/kg IV como antibioterapia profiláctica.
Inicialmente se realiza la linfadenectomía poplítea derecha, sin incidencias.
Se planifica la resección en bloque del tumor, con unos márgenes laterales de 0.5 que implican la amputación del dedo V y aproximadamente el 50 % del área de superficie de la almohadilla metacarpiana. El defecto creado requiere del uso de técnicas reconstructivas para lograr una buena funcionalidad de la extremidad tras la cirugía.
Antes de iniciar la cirugía digital, se coloca un torniquete proximal al tarso, que va a permitir reducir el sangrado y mejorar la visibilidad durante la cirugía. Cada diez minutos, se afloja el torniquete para evitar daños en la vascularización distalmente al torniquete.
Se inicia la cirugía preparando el phallangeal fillet para evitar la contaminación del colgajo con células tumorales. Para ello, se realiza un abordaje a las falanges del dedo IV a través de una incisión en la cara lateral del dedo que se extiende rodeando la base de la uña (Figura 3), lo que permite desarticular el dedo de forma completa hasta la articulación metacarpofalángica.
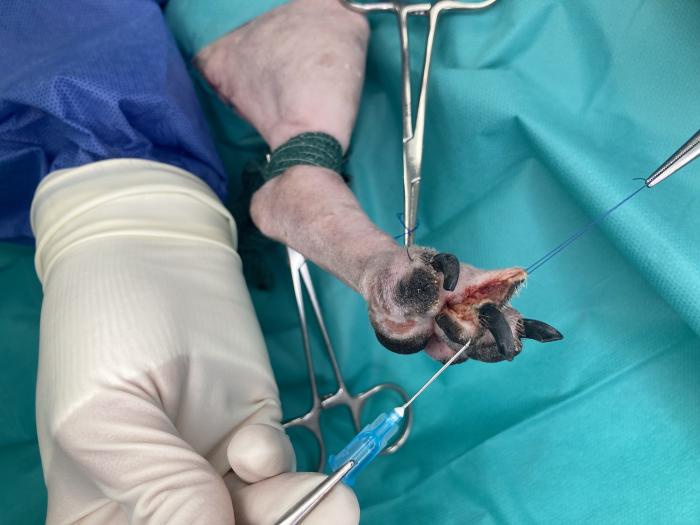
Figura 3. Phalangeal fillet. Abordaje lateral a las falanges del dedo IV. Uso de suturas de tracción y ganchos de piel (fabricados con agujas hipodérmicas) para la manipulación atraumática del tejido. Obsérvese el torniquete, creado con venda cohesiva estéril, en el tarso proximal y la incisión de la linfadenectomía poplítea.
Se realiza una disección cuidadosa del colgajo cutáneo, evitando dañar su vascularización, preservando la piel y la almohadilla para la futura reconstrucción (Figura 4). Una vez obtenido el colgajo, se protege con gasas humedecidas con suero atemperado.
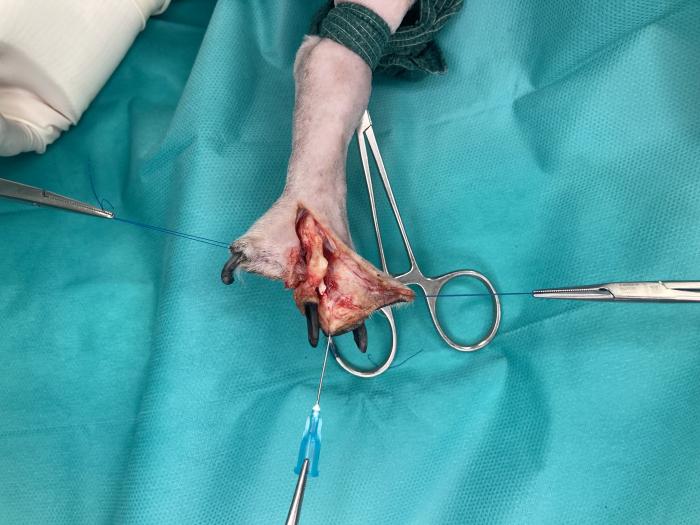
Figura 4. Phalangeal fillet. Obtención del colgajo cutáneo tras la disección de las falanges.
A continuación, se realiza la resección en bloque del tumor, previamente descrita (Figura 5). La hemostasia se logra mediante el uso de electrobisturí (monopolar y bipolar) y la colocación puntual de ligaduras.
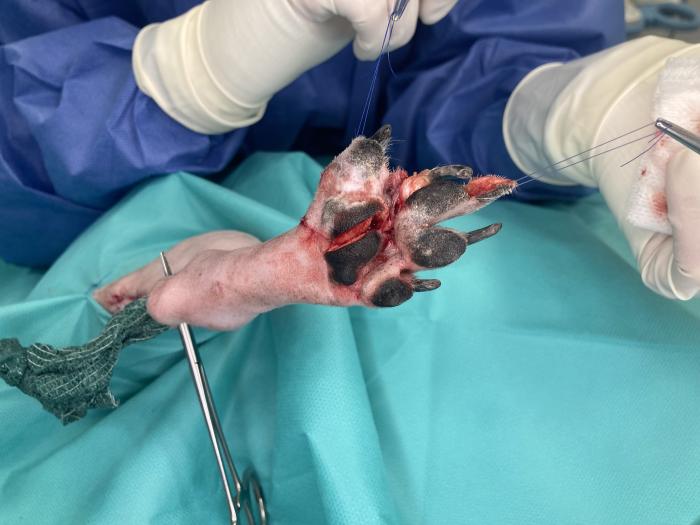
Figura 5. Resección en bloque de la neoplasia. Incluye el dedo V en su totalidad y aproximadamente el 50 % de la superficie de la almohadilla metatarsiana. Desarticulación completa del dedo IV. También se visualiza la incisión de la linfadenectomía poplítea.
Tras la exéresis del tejido afectado, se procede a la aplicación de electroquimioterapia sobre el lecho quirúrgico. Para ello, se administran 25.000 UI/m2 de bleomicina en bolo intravenoso. Pasados ocho minutos, se aplican pulsos eléctricos sobre el lecho quirúrgico a 1000 V/cm2 con un electrodo formado por dos palas (Figura 6).
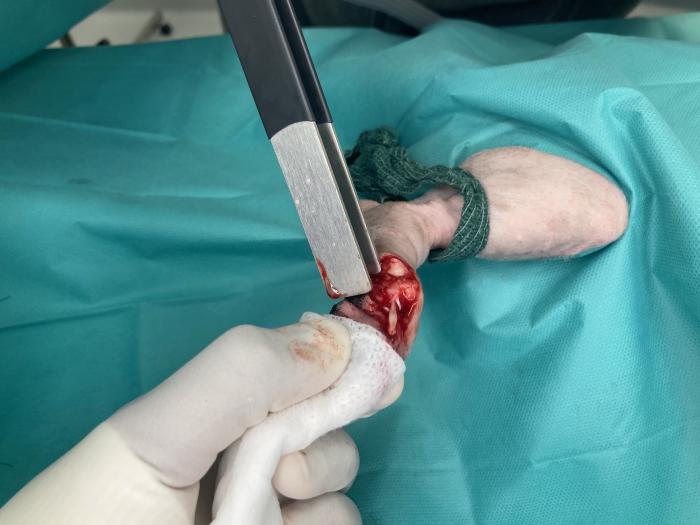
Figura 6. Aplicación de los pulsos eléctricos con electrodos en forma de palas sobre el lecho quirúrgico. Protección del colgajo cutáneo con gasas humedecidas.
Por último, se procede a reconstruir el defecto usando la piel y almohadilla obtenidas con el phalangeal fillet, lo que permite cubrir de forma completa el defecto cutáneo y recuperar la superficie de la almohadilla metatarsiana mediante la transposición de la almohadilla obtenida (Figuras 7 y 8).
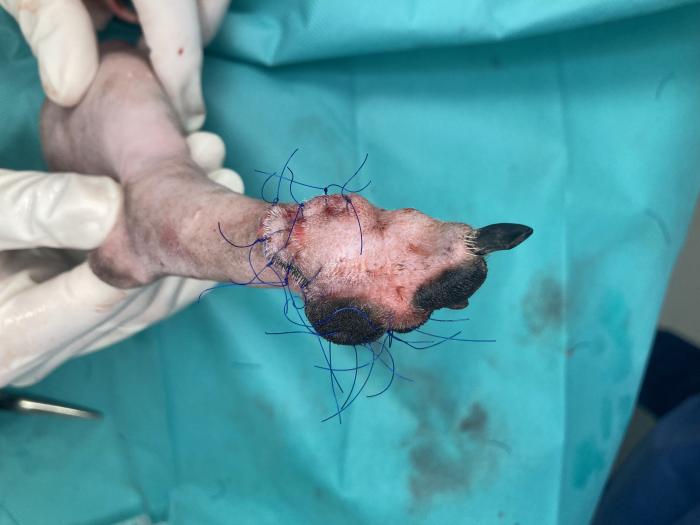
Figura 7. Aspecto final de la transposición de almohadilla y reconstrucción cutánea. Vista lateral.
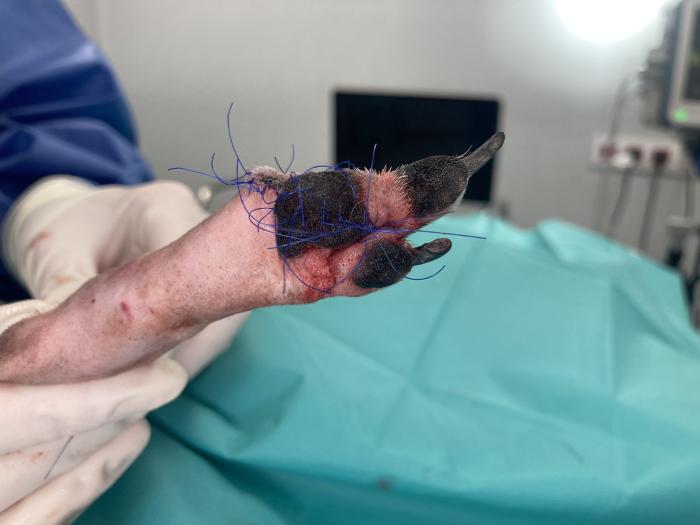
Figura 8. Aspecto final de la transposición de almohadilla. Vista plantar.
Se sutura el colgajo en dos capas con puntos simples interrumpidos de poligliconato 4/0 USP para el tejido subcutáneo y puntos simples interrumpidos de nailon 4/0 USP para la piel. Al finalizar la cirugía, se realiza un vendaje protector tipo Robert Jones sin férula, dado el tamaño de la paciente.
El mismo día se da el alta a la paciente con tratamiento ambulatorio basado en meloxicam a 0.1 mg/kg cada 24 h PO durante 6 días y paracetamol a 10 mg/kg cada 12 h PO durante 3 días.
Pasados cinco días de la cirugía se realiza el primer cambio de vendaje en el que se observa una buena evolución del colgajo, sin signos de dehiscencia (Figura 9-11).
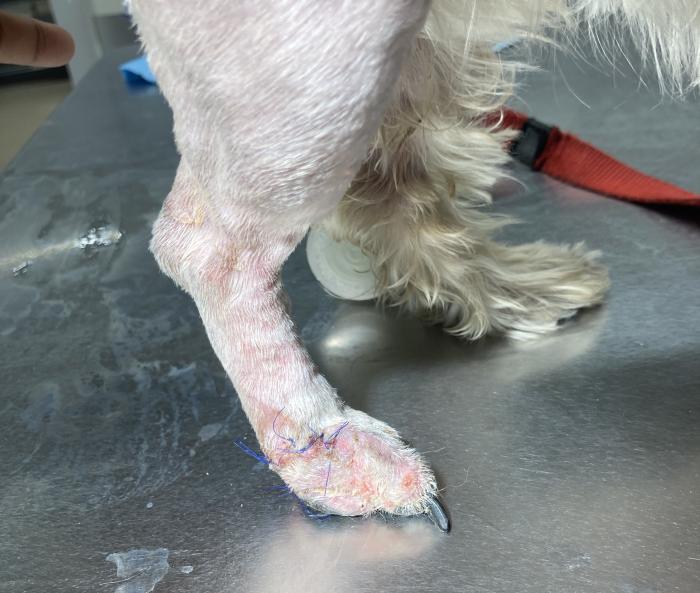
Figura 9. Aspecto a los 5 días de la cirugía, vista dorsal y lateral. Leve eritema. La paciente apoya la extremidad completamente.
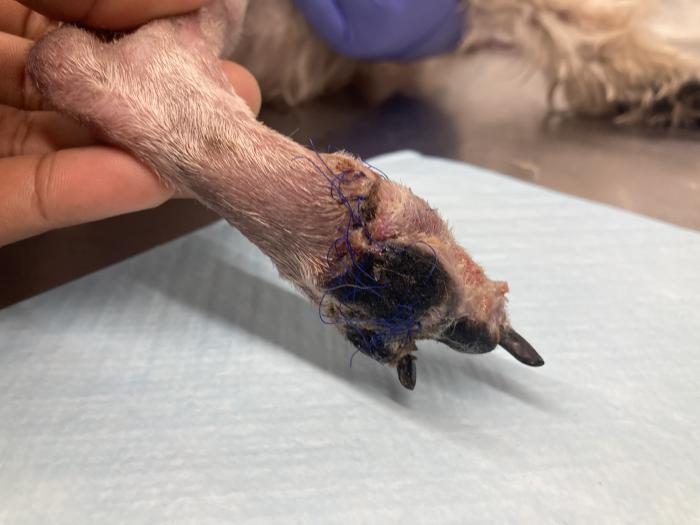
Figura 10. Aspecto a los 5 días de la cirugía, vista plantar. Leve eritema/dermatitis periincisional.
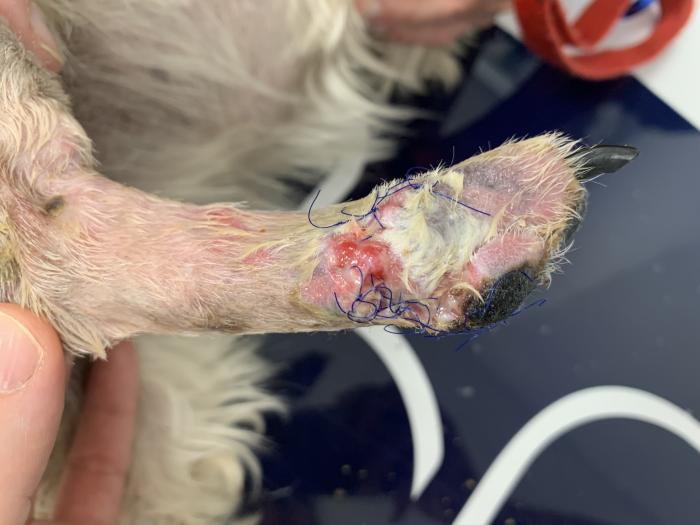
Figura 11. Aspecto a los 14 días de la cirugía, vista lateral. Pequeña zona de dehiscencia lateral y proximal, con presencia de tejido de granulación sano.
La zona está levemente enrojecida y edematosa. Se realiza un nuevo vendaje, más suave en esta ocasión, que se va a cambiar cada 3 días hasta el momento de retirar los puntos.
A los 14 días de la cirugía, se retiran los puntos. Existe una pequeña zona de dehiscencia de la reconstrucción a nivel lateral y proximal que acaba cerrando por segunda intención (Figura 12).
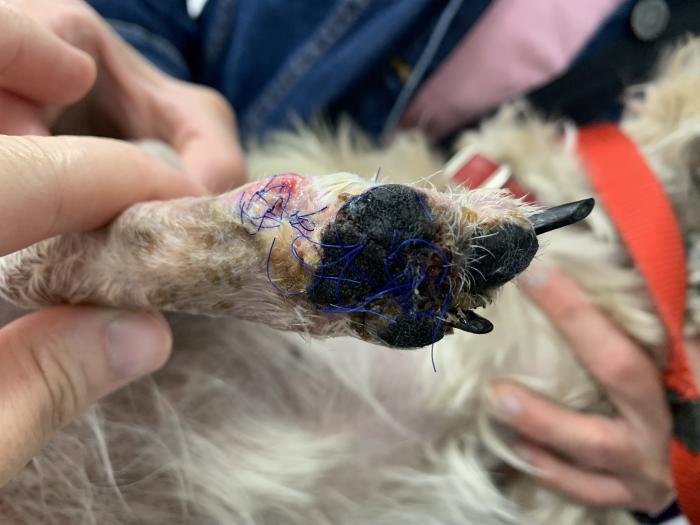
Figura 12. Aspecto a los 14 días de la cirugía, vista plantar. Aspecto final de la transposición de la almohadilla.
La reconstrucción de la almohadilla es completamente viable (Figura 13). La paciente presenta una cojera sin apoyo, intermitente, que se asocia a la incomodidad producida por el propio procedimiento y la presencia de dermatitis leve, y que resuelve de forma completa con el paso de los días.
Resultados de la histopatología
Se confirma la presencia de una una proliferación neoplásica compatible con un adenocarcinoma apocrino de glándulas sudoríparas infiltrativo, asociado a una prominente reacción desmoplásica fibrosa. Presenta un índice mitótico de 1-2 mitosis por campo de máximo aumento, muchas de ellas de morfología aberrante.
Los márgenes de tejido blando y óseo están libres de enfermedad, siendo el margen mínimo de 0.2 cm (márgenes limpios estrechos).
El linfonodo poplíteo es negativo para metástasis.
Plan de seguimiento oncológico
La interpretación de los resultados de histopatología junto al estadiaje clínico sugiere que se ha logrado una resección completa del tumor en la ausencia de evidencia de metástasis regional y a distancia.
Además, la aplicación de electro quimioterapia intraoperatoria ofrece la posibilidad de obtener un mejor control de la enfermedad a nivel local.
En base a estos resultados se recomienda realizar un control visual de la cicatriz quirúrgica y radiografías torácicas cada 3 meses.
Evolución del caso
Una vez cicatrizada la herida de forma completa, desaparece la cojera y la paciente recupera completamente la funcionalidad de la extremidad. Los tutores están satisfechos con el resultado estético.
Pasados más de 10 meses de la cirugía, no existe evidencia de recidiva tumoral ni progresión del tumor.
Discusión
Los adenocarcinomas apocrinos de glándulas sudoríparas (AAGS) son un tipo de tumor poco frecuente en la especie canina y representan el 0.7-2.2 % de todos los tumores cutáneos en esta especie1-3. Es una entidad bien documentada a nivel de características morfológicas e histopatológicas, pero se conoce poco acerca de su comportamiento biológico, lo que dificulta la predicción de su pronóstico a largo plazo2,3.
Es un tipo de tumor que puede aparecer en cualquier localización del tegumento, aunque aparece de forma más habitual en la piel de las extremidades, tórax y cabeza. No existe una predilección en base a sexo ni raza y el pico de incidencia con relación a la edad es de los 8 a los 12 años (aunque puede variar de los 2 a los 15 años)2,3.
Los adenocarcinomas apocrinos cutáneos son tumores invasivos localmente (66 % invaden la cápsula o estroma) con un aparente bajo riesgo de metástasis a distancia (4 %), a diferencia de los adenocarcinomas apocrinos del saco anal (AGASACA) que presentan un índice de metástasis alto. La vía de diseminación puede darse mediante invasión vascular (11.4 %) o a través de vasos linfáticos (22.5 %)1-4.
En ocasiones, el diagnóstico histopatológico puede ser confuso ya que existen similitudes entre los tumores cutáneos originados en anejos cutáneos y las metástasis cutáneas de tumores epiteliales. Macroscópicamente, los primeros acostumbran a ser tumores únicos de crecimiento lento, mientras que los segundos suelen aparecer de forma multifocal y presentar un crecimiento rápido3.
En este caso, la evolución del tumor fue lenta, con un crecimiento progresivo durante varios meses. Por esta razón, inicialmente se trató como si de una lesión benigna se tratase, hasta que se logró el diagnóstico definitivo mediante biopsia incisional. Se realizo serología para Leishmania spp. por vivir la paciente en una zona endémica para esta enfermedad.
A pesar de los índices elevados de invasión local que presentan este tipo de tumores, se ha descrito una tasa de éxito elevada en pacientes tratados solamente con cirugía, en los que una resección amplia es posible, siendo esta el tratamiento de elección1,4. El porcentaje de recidiva en pacientes en los que se logra una extirpación completa parece ser bajo (<1 %), a falta de más evidencia que pueda dar peso a esta apreciación1,2.
Además de la cirugía, está descrito el uso de quimioterapia sistémica para el tratamiento de los adenocarcinomas apocrinos cutáneos, ampliamente descrita en pacientes con AGASACA en los que esta tiene un objetivo de control paliativo. Por otro lado, también se conocen los beneficios de la radioterapia, habitualmente en combinación con la cirugía1,4.
En este caso, debido a que la localización del tumor podía limitar la obtención de márgenes quirúrgicos al tratarse de un paciente de talla pequeña, se decidió combinar la cirugía junto a la aplicación de electroquimioterapia sobre el lecho quirúrgico con la intención de obtener un mejor control de la enfermedad a nivel local. Esta decisión se basó en una publicación que describe el caso de un paciente canino con un AAGS metastásico en linfonodos cervicales, en el que se logró un control de la enfermedad superior al año tras haber aplicado un tratamiento combinado de cirugía y electrocirugía con mitoxantrona4.
La electrocirugía es un tratamiento anticancerígeno basado en la asociación de un agente quimioterápico y la aplicación local de pulsos eléctricos, con el objetivo de incrementar la permeabilidad de las membranas plasmáticas (electroporación) de forma reversible4,5. El resultado es multiplicar la capacidad de entrada del agente quimioterápico hacia el citoplasma y potenciar sus efectos citotóxicos a nivel local. Esta técnica resulta especialmente útil en tumores que afectan localizaciones en los que la obtención de márgenes amplios está limitada, como la extremidades, cabeza y cuello, cavidad oral y región perineal, entre otras5. Se puede aplicar como monoterapia, o como en el presente caso, en combinación con cirugía, permitiendo un mejor control local de la enfermedad sin necesidad de extirpar un exceso de tejido sano.
En nuestro caso, la combinación de una exéresis quirúrgica con márgenes limpios estrechos junto a la aplicación de electroquimioterapia, ha permitido el control de la enfermedad durante más de diez meses. Además del control local de la enfermedad, la reconstrucción del defecto mediante la técnica de transposición de almohadilla obtenida mediante un phalangeal filllet6,7, ha permitido que la paciente mantenga una funcionalidad óptima después de la cirugía.
A falta de mayor evidencia que lo respalde, el uso de cirugía asociado a electroquimioterapia, puede representar una buena alternativa para el tratamiento de AAGS en localizaciones donde la obtención de márgenes quirúrgicos amplios esté limitada y/o cuando la radioterapia no sea una opción terapéutica accesible.
Bibliografía
- Hauck ML, Oblak ML. Tumours of the Skin and Subcutaneous Tissues. En; Vail DM, Thamm DH, Liptak JM. Withrow & MacEwen’s Small Animal Clinical Oncology. 6ª Edición. Elsevier. 2020, Misouri.
- Simko E, Wilcock BP, Yager JA. A retrospective study of 44 canine apocrine sweat gland adenocarcinomas. Can Vet J; 2003, 44(1):38-42.
- Khodakaram-Tafti A, Khub A, Shirian S. Pathological and immunohistochemical characteristics of apocrine sweat gland adenocarcinoma in a dog. Comp Clin Pathol; 2012, 21 (2):237-239.
- Spugnini EP, Dotsinsky I, Mudrov N, De Luca A, Codini C, Citro G et al. Successful rescue o fan apocrine gland carcinoma metastatic to the cervical lymphnodes by mitoxantrone coupled with trains of permeabilizing electrical pulses (electrochemotherapy). In Vivo; 2008, 22(1): 51-53.
- Spugnini EP, Baldi A. Electrochemotherapy in veterinary oncology: State-of-the-art and perspectives. Vet Clin Small Anim; 2019, 49(5):967-979.
- Pavletic MM. Foot pad reconstruction. Atlas of small animal wound management and reconstructive surgery. Ames: Wiley- Blackwell; 2010, p. 535—560.
- Neat BC, Smeak DD. Reconstructing weight-bearing sur- faces: digital pad transposition. Compend Contin Educ Vet 2007;29(1):39-47.
 by Multimédica
by Multimédica