¿Cómo tratar el pioderma evitando la formación de resistencias a los antibióticos?
Resumen breve
La infección bacteriana de la piel, también llamado pioderma, es una de las enfermedades cutáneas más frecuente en el perro y el gato (probablemente junto con la dermatitis atópica, las más frecuentes).Tradicionalmente, la base del tratamiento de las infecciones bacterianas era el empleo de antibióticos, pero la aparición de las resistencias a los antibióticos nos obliga a buscar nuevas alternativas.
Índice de contenidos
INTRODUCCIÓN
La infección bacteriana de la piel, también llamado pioderma, es una de las enferme- dades cutáneas más frecuente en el perro y el gato (probablemente junto con la dermatitis atópica, las más frecuentes).
Tradicionalmente, la base del tratamiento de las infecciones bacterianas era el empleo de antibióticos, pero la aparición de las resistencias a estos obliga a buscar nuevas alternativas.
La resistencia a los antibióticos de las bacterias no es más que la capacidad natural de éstas para resistir el efecto de los antibióticos, gracias a mutaciones genéticas al azar, por lo tanto, es algo natural. Sin embargo, las infecciones bacterianas resistentes a los antibióticos son siempre artificiales, originadas por el ser humano al presionar selectivamente la población bacteriana, con el uso de antibióticos que eliminan las bacterias susceptibles, de forma que mayoritariamente sobreviven aquellas resistentes al antibiótico, que se convierten en la forma predominante de la infección, y es por ello que el antibiótico deja de ser efectivo y aparece la infección resistente.
No habría problema si se tuviera un número ilimitado de antibióticos, pero la realidad no es esa, y cada vez que se emplee un nuevo antibiótico se estarán generando nuevas resistencias, hasta que no queden alternativas antibióticas eficaces, y el paciente fallezca por la infección.
Siendo el ámbito veterinario, ¿qué tiene que ver la medicina humana con el prime- ro? Pues mucho, ya que no solo es extrapolable a los pacientes en veterinaria, sino que además la actuación en veterinaria influye también en la medicina humana, pues se han aislado las mismas cepas deStaphylo- coccus pseudintermediusen la piel de los tutores y sus mascotas1,2, hay casos descritos de infecciones porS. pseudintermediusen piel de humanos3, e incluso se ha compro- bado que los MRSP de las mascotas pueden compartir las resistencias a antibióticos con losS. aureusde sus tutores, convirtiendo a estos en MRSA, con la implicación que tiene a la hora de tratar futuras infecciones del tutor. ElS. pseudintermedius(principal agente etiológico del pioderma canino y fe- lino) tiene una gran capacidad para generar resistencias antimicrobianas. El primer fe- notipo resistente a la meticilina deS. pseu- dintermedius(MRSP) fue aislado en Fran- cia en la década de los 80, y desde entonces no cesa de incrementar su prevalencia.
A continuación, se exponen los 9 pasos para tratar el pioderma evitando la forma- ción de resistencias a los antibióticos.
NO USAR ANTIBIÓTICOS
El uso de antibióticos se ha comprobado que es un factor de riesgo para la aparición de cepas de MRSP (Meticillin-resistantS. pseudintermedius)4,5,6,7. Así pues, la mejor forma de evitar la aparición de resistencias a los antibióticos es no emplearlos, si no es estrictamente necesario.
Por suerte, en dermatología, la fácilaccesibilidad de la piel, al ser un órgano tan expuesto, permite eliminar bacterias sin usar antibióticos, mediante lavados que arrastren y limpien de bacterias la piel, o usando otras sustancias como; los antisépticos (gluconato de clorhexidina, povidona yodada, ácido hipocloroso, lactato de etilo, ácido bórico, peróxido de hidrógeno, alcohol...), los péptidos antimicrobianos (AMP), la N-acetilcisteína (NAC), el Tris-EDTA y otros compuestos que, o bien matan bacterias, o impiden la formación de biopelículas.
En un artículo reciente se ha demostrado el efecto antimicrobiano residual de varias de las espumas que se comercializan para el tratamiento de piodermas8, siendo una buena alternativa a los antibióticos.
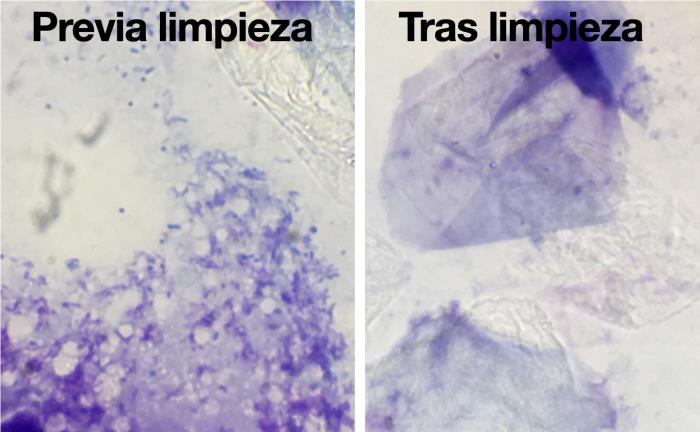
En el caso de las otitis externas, no hay ningún antibiótico capaz de matar tantas bacterias en 30 minutos como un lavado profundo con SSF (suero salino fisiológico) (Figura 1).
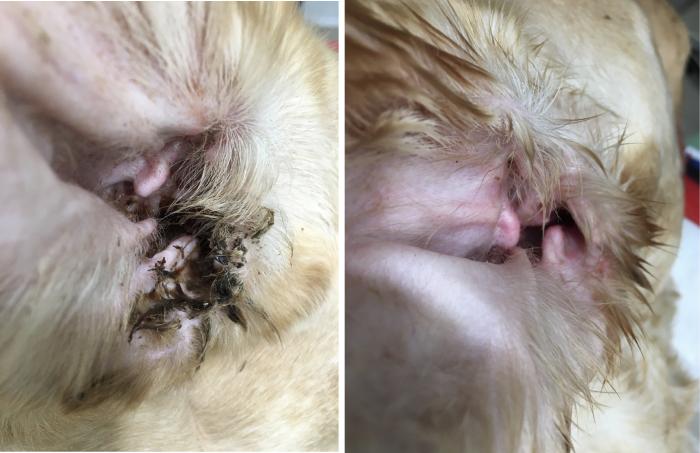
FIGURA 1. (A) Se puede ob- servar el exceso de secreción auricular antes de la limpieza auricular bajo anestesia general, y el aspecto limpio posterior, que se corresponde con (B) la intensidad de la tinción de la citología auricular perlimpieza y posterior a ella, así como en (C) la cantidad de bacterias y biopelícula que se observan antes y después de la limpieza.

La primera pregunta que hay que hacerse al enfrentarse a un pioderma es: ¿Cuándo se debe emplear antibiótico para tratar el pioderma? Antes de responder, lo primero que debe saberse es si realmente se está ante un pioderma, pues no debe usarse un antibiótico si previamente no se han visualizado bacterias en la lesión, y la mejor forma de hacerlo es mediante una citología y posterior tinción (con panóptico rápido o tinción GRAM). Pero, como se sabe que en la piel hay bacterias formando parte de la microbiota cutánea, no basta con visualizar bacterias en el fondo de la muestra citológica. Es imprescindible que las bacterias estén fagocitadas por los neutrófilos, o que el número de bacterias sobre el fondo sea extremadamente elevado, para justificar el empleo de antibióticos.
Otro factor importante es distinguir si lo que padece el paciente es un pioderma superficial (cuando la infección afecta a los tejidos más superficiales de la piel, la epidermis y el interior del folículo piloso) o un pioderma profundo (cuando la infección afecta a los tejidos que están más en profundidad que el folículo piloso, invadiendo la dermis, y con frecuencia el tejido subcutáneo). En opinión del autor, solo estaría justificado el empleo de antibióticos en los piodermas profundos o aquellos piodermas superficiales muy extensos.
TRATAR LA ENFERMEDAD SUBYACENTE
La superficie cutánea constituye un am- biente inhóspito, desecado, con recambio continuo de la superficie (corneocitos) y sustancias tóxicas que, a pesar de todo, está colonizado por bacterias, hongos y parásitos (la microbiota cutánea), cohabitando y formando un complejo ecosistema en permanente interacción con el huésped. Cuando el equilibrio del ecosistema se tras- torna, se generan consecuencias negativas que predisponen y causan la aparición de enfermedades9. Es por ello, que las bacterias necesitan de ciertas circunstancias que hagan menos inhóspita la piel para ellas, y poder multiplicarse e infectar al paciente. Y es aquí, evitando estas circunstancias (causa o enfermedad subyacente), donde se podrá combatir más eficazmente el pioderma.
Lo más importante de cara a evitar el uso de antibióticos es indagar, diagnosticar y tratar la causa subyacente del pioderma. En dermatología veterinaria, el pioderma del perro y el gato suele ser secundario a otro proceso, que si se resuelve, puede hacer
mucho más sencillo el tratamiento del pioderma, incluso llegando a resolverse solo, o como mínimo reduciendo o evitando el uso de antibióticos para solucionarlo.
Las enfermedades influyen en la microbiota cutánea, y se ha visto como algunas enfermedades dermatológicas que no se consideran infecciosas, como la dermatitis atópica, se relacionan con alteraciones en la composición de la microbiota9, tal y como se puede apreciar en el estudio de Rodrigues Hoffmanet alen 201410(Figura 2). Así pues, en este estudio y posteriores se puede observar que la diversidad de espe- cies bacterianas que habitan la piel de un perro sano es mucho mayor que la que ha- bita un perro atópico. Por lo tanto, en los perros atópicos se pierde diversidad en la microbiota cutánea a la vez que aumenta la biomasa de la microbiota. Esto quiere decir que hay un aumento del número de bacterias, y estas son menos diversas, exis- tiendo un sobrecrecimiento solo de algunas especies de la microbiota, concretamente de aquellas especies más patógenas, ha- biéndose demostrado que la exposición a un alergeno en un perro sensibilizado a él produce disbiosis en la microbiota cutánea con un incremento en la abundancia deStaphylococcus pseudintermediusen el sitio de inducción. Es por ello que la derma- titis alérgica sea, probablemente, la causa subyacente en la mayoría de los piodermas caninos y felinos, pero no la única, puesto que hay otras enfermedades y factores que afectan a la microbiota cutánea (como la humedad, la temperatura, etc.).
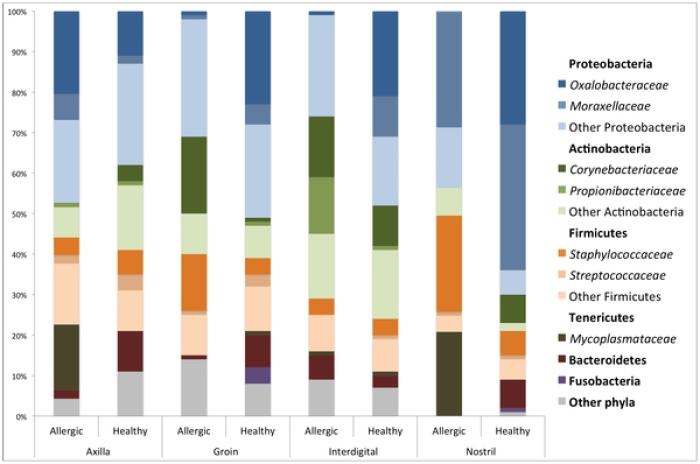
FIGURA 2. Gráfica del artículo de Rodrigues Hoffman y colaboradores (2014) en la que se observa la diferencia en la proporción de bacterias del género Staphylococcus (mayor en perros alérgicos) formando la microbiota cutánea, y como esta es mucho más diversa en los perros sanos que en los atópicos.
ELEGIR ANTIBIÓTICO EN FUNCIÓN DEL ANTIBIOGRAMA
En el caso de que el pioderma fuera lo suficientemente grave como para plantearse el uso de antibióticos, lo ideal es siempre usarlos en función de los resultados de un cultivo y antibiograma (ABG) previo. Nunca es aconsejable el abuso de la antibioterapia empírica (sin estar basada en el resultado de un cultivo y antibiograma previo), y el autor solo la emplea si existen limitaciones económicas por el tutor del paciente, siempre y cuando el animal no haya recibido previamente ninguna antibioterapia (y en caso de haberla recibido, si se viera forzado a emplearla, repite el mismo antibiótico anteriormente usado para no generar nuevas resistencias). Nunca cambia de antibiótico sin cultivo y antibiograma previos.
Pero tampoco hay que creerse los resultados de un cultivo y antibiograma como si fueran siempre ciertos. Los antibiogramas miden la sensibilidad “in vitro” de las bacterias a un antibiótico para tratar de predecir su eficacia “in vivo”, pero muchas veces ambos resultados no se correlacionan, ya que no se pueden reproducir “in vitro” exactamente todas las condiciones que se dan “in vivo”.
En muchas ocasiones, ni siquiera las bacterias que han crecido en el cultivo son las responsables del pioderma en el paciente, o no han crecido todas las bacterias responsables. Es imprescindible, siempre, simultáneamente a la toma de muestra para el cultivo, la realización de una citología de la misma lesión, para confirmar luego que las bacterias que crecen en el cultivo son las que se observan en la citología, las responsables de la infección (si en citología se ven bacterias cocoides, tiene que crecer una bacteria cocoide en el cultivo).
Un artículo a parte sería necesario para explicar la correcta interpretación del proteinograma, en base a las CMI (concentraciones mínimas inhibitorias), técnicas de antibiograma (Vitek®-2, discos Kirby-Bauer, gradiente de fusión, etc.), rangos de referencia (EUCAST/CLSI), farmacodinámica y far- macocinética de los antibióticos, resistencias intrínsecas, etc.
USAR ANTIBIÓTICOS DE ESPECTRO REDUCIDO
Sin embargo, como se conoce la bacteria implicada en la mayoría de los piodermas, elStaphylococcus pseudintermedius, tanto si se opta por una antibioterapia empírica, como si se toma como base el cultivo y antibiograma, se deberán emplear preferiblemente antibióticos eficaces frente a este patógeno (bacteria cocoide Gram+) y mucho mejor si son de espectro de acción reducido.
La división de los antibióticos en función de su espectro de acción sería entre antibióticos de amplio espectro (penicilinas sintéticas, cefalosporinas de 2a generación o superior, aminoglucósidos, fluoroquinolonas, carbapenémicos, cloranfenicol, nitrofuranos, tetraciclinas, etc.) y antibióticos de espectro reducido (lincosamidas, fusidanos, oxazolidinonas, estreptograminas, glicopéptidos, nitroimidazoles, macrólidos, rifampicina, etc.).
El porqué se prefiere un antibiótico de espectro reducido frente a uno de amplio espectro es debido a los últimos estudios que indican que los antibióticos de espectro reducido son igual de eficaces que los de amplio espectro, pero tienen menos efectos adversos14, y generan menos resistencias bacterianas, al no someter a toda la población bacteriana del animal (su microbiota) a la presión selectiva de una antibioterapia, solo lo hará en aquellas bacterias de su microbiota sensibles a su espectro reducido.
USAR ANTIBIÓTICO A MAYOR DOSIS/FRECUENCIA POSIBLE
El clásico concepto de dividir a los antibióticos en bactericidas o bacteriostáticos cada vez tiene menos sentido a nivel clínico, puesto que un antibiótico bacteriostático puede comportarse como bactericida en determinadas condiciones favorables (en función de la dosis y concentración alcanzada, tiempo de acción, tipo de bacteria, etc.). Además, clínicamente no aporta ninguna ventaja práctica, puesto que se ha visto que ambos tipos son igualmente eficaces para tratar las infecciones bacterianas. En la actualidad se prefiere dividir a los antibióticos en función de su comportamiento farmacodinámico y farmacocinético. Así pues, ahora se divide a los antibióticos en función de si son:
-
Antibióticos dependientes de la concentración (Cmáx/CMI): Son aquellos que tienen una mayor eficacia cuanto más alta es su concentración máxima alcanzada, directamente relacionada con el área bajo la curva (ABC/CMI), siendo por ello que, si se quiere aumentar su eficacia, se debería subir la dosis administrada antes que subir la frecuencia de administración. Pertenecen a este grupo las quinolonas, los aminoglucósidos, el metronidazol, la amfotericina y la daptomicina. Además, estos antibióticos tienen una cualidad adicional, tienen mayor efecto postantibiótico, que es el tiempo que tardan los microorganismos en recuperarse y llegar a la fase logarítmica de crecimiento después del uso del antibiótico.
-
Antibióticos dependientes del tiempo (sobre la CMI): son aquellos que tienen una mayor eficacia cuanto más tiempo están a una concentración mayor que la CMI, por lo tanto, si se quiere aumentar su eficacia se debería subir la frecuencia de administración antes que la dosis. Pertenecen a este grupo los betalactámicos (penicilinas, cefalosporinas, carbapenémicos y monobactámicos), los macrólidos (excepto azitromicina), el linezolid, la vancomicina y la clindamicina.
-
Antibióticos con larga semivida (LSV) y mayor efecto post-antibiótico (EPA): habría un tercer grupo, aquellos antibióticos con efecto dependiente del tiempo, pero con una larga semivida y un gran efecto postantibiótico (elevada ABC/CMI). Estos aumentan su eficacia indistintamente tanto si se aumenta su frecuencia de administración como si se aumenta su dosis. Pertenecen a este grupo la azitromicina, la telitromicina, las tetraciclinas, los glicopéptidos (excepto la vancomicina), y las estreptograminas.
USAR ANTIBIÓTICOS DURANTE EL MENOR TIEMPO POSIBLE
En el año 2009, el Dr. Lou Rice pronunció un discurso de apertura en la reunión anual de la Sociedad de Enfermedades Infecciosas de América, en el que señaló que el método más seguro y factible de reducir el uso innecesario de antibióticos era, probablemente, tratar las infecciones bacterianas sólo durante el tiempo necesario. También señaló que muchos cursos de antibióticos tradicionales son innecesariamente largos. De hecho, la duración de la terapia con antibióticos para la mayoría de las infecciones bacterianas se basa en el hecho de que la semana tiene 7 días, lo que resulta en ciclos tradicionales de antibióticos de 7 a 14 días. Y la semana moderna tiene 7 días porque el emperador romano Constantino el Grande lo dijo en el año 321. Si hubiera elegido una semana de 4 días, probablemente se prescribieran rutinariamente cursos de tera- pia de 4 a 8 días. Afortunadamente, en los últimos 25 años, los investigadores clínicos han aclarado las duraciones necesarias de los antibióticos mediante la realización de más de 40 ensayos controlados aleatorizados (ECA o RCT en sus siglas en inglés) que comparan los ciclos cortos (no basados en la semana de Constantino, del siglo IV) con los tratamientos tradicionales de antibióticos para una variedad de infecciones bacterianas. En todos los ECA publicados hasta ahora para las enfermedades estudia- das (incluidas infecciones agudas de la piel y sus anejos), la terapia de ciclo corto fue tan eficaz como los ciclos más largos y, a menudo, con mayor éxito clínico, menos efectos adversos y/o menor aparición de resistencia en el sitio de infección15.
Así pues, para evitar la aparición de resistencias bacterianas es mejor emplear antibioterapias con la menor duración efectiva posible.
Este concepto es radicalmente opuesto a las guías de consenso actuales sobre el tratamiento del pioderma en veterinaria, que recomiendan tratamientos para el pioderma superficial con una duración de 3 semanas, y duración de hasta 3 semanas tras su curación (mínimo 4 semanas) para los piodermas profundos16. En la experiencia y opinión del autor de este artículo, estas guías (que no están exentas de polémica, también, por la inclusión de la ceftazidima, cefalosporina de 3a generación, como antibiótico de 1a elección) deberían ser revisadas y actualizadas con los nuevos conceptos y tendencias actuales, y reducir mucho lostiempos recomendados de antibioterapia en los casos de pioderma (el autor de este artículo emplea cursos de antibioterapia entre 3 y 5 días, para pioderma superficial, con muy buen resultado, siempre y cuando se controle en ese tiempo la causa subyacente del pioderma secundario).
USAR ANTIBIÓTICO TÓPICOS
Por suerte, en dermatología veterinaria, la fácil accesibilidad de la piel, al ser un órgano tan expuesto, permite realizar tratamientos tópicos con gran facilidad, por lo que si se utilizaran antibióticos por esta vía se disminuiría mucho la aparición de resistencias, ya que solo se ejercería la presión selectiva de la antibioterapia en las bacterias de la zona expuesta al antibiótico tópico.
Por el mismo motivo, el hecho de que al emplear antibiótico solo se esté actuando (eliminando) bacterias en la zona seleccionada, se preserva sin alterar el resto de la microbiota del paciente, disminuyendo la probabilidad de efectos secundarios indeseables. También, en el caso de que hubiera un efecto secundario indeseable intrínseco al antibiótico, si se usa de forma tópica es muy probable que la intensidad de ese efecto sea menor o ni siquiera se dé (Figura 3).
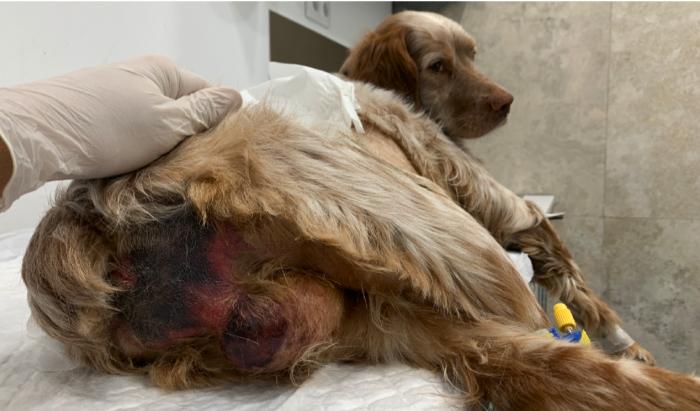
FIGURA. (A) Paciente con Necrolisis Epidérmica Tóxica producida por la administración de ampicilina. Uno de los efectos secundarios de los antibióticos es ser inductores de enferme- dades autoinmunes, alguna tan graves como el caso de la imagen (B), que incluso perdió los testículos.
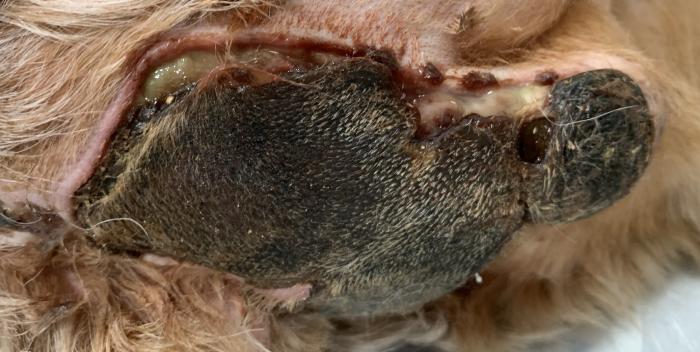
Otro efecto beneficioso de la antibioterapia tópica es que se pueden emplear concentraciones mucho mayores que las que se podrían emplear de forma sistémica, pues hay muchos antibióticos, como por ejemplo los aminoglucósidos, en los que el riesgo de toxicidad es alto, pues la dosis terapéutica es próxima a la dosis tóxica, y en este caso, el riesgo de producir fallo renal si se aumenta mucho la dosis del aminoglucósido es muy elevado. Sin embargo, este grupo de antibióticos no pueden difundir por la piel, ni alcanzar el torrente sanguíneo, ni los riñones, por lo que al aplicarlo sobre la piel, se pueden emplear dosis muy altas sin riesgo para el paciente (incluso si lo lamiera, tampoco tienen buena absorción intestinal), y como se ha mencionado antes, los aminoglucósidos son antibióticos cuya eficacia es dependiente de la dosis, por lo que va a ser mucho más eficaz tópico que sistémico.
Una ventaja más es el hecho de que existe una mayor variedad de antibióticos para uso tópico (porque su empleo sistémico no es viable al ser muy tóxicos), lo que brinda una importante herramienta para combatir aquellas infecciones por bacterias multirresistentes, que acotan mucho las posibilidades terapéuticas.
NO CAMBIAR DE ANTIBIÓTICOS
En el paso anterior, en el que se aconsejaba elegir el antibiótico en función del antibiograma, se comentaba que era recomendable siempre realizar el cultivo y ABG antes de cambiar el antibiótico. Sin embargo, todavía es mejor si no se cambia de antibiótico, si no es estrictamente necesario, porque cada vez que se hace se está favoreciendo la aparición de resistencias antimicrobianas a más de un antibiótico, a todos los que seempleen.
Muchas de las enfermedades cutáneas más frecuentes, como la dermatitis atópica canina, son crónicas y con constantes recidivas, y cuando se pauta una antibioterapia, que funciona inicialmente, pero luego pierde eficacia o hay recurrencia al retirarla, un pensamiento muy habitual es pensar que se deba a la formación de resistencias a los antibióticos por las bacterias responsables de la infección, cuando la realidad es que es mucho más probable que la recidiva sea por un mal control de la enfermedad subyacente (la atopia, en el ejemplo). Así pues, en estos casos es mucho más eficaz buscar el control de esta enfermedad y no dar un antibiótico diferente, que lo único que va a favorecer es a la aparición de nuevas resistencias, y la formación de infecciones por cepas de bacterias multirresistentes, con el consabido problema que conlleva esta situación.
NO ABUSAR DE COMBINACIONES DE ANTIBIÓTICOS
Por último, una herramienta que puede ser muy útil en el tratamiento de algunas infecciones es la combinación de dos o más antibióticos simultáneamente. Sin embargo, esta práctica es un “arma de doble filo”, con las ventajas y peligros que ello conlleva.
La principal ventaja es su uso en enfermedades infecciosas producidas por varias bacterias (polimicrobianas), y tras realizar cultivo y ABG, no hay un solo antibiótico eficaz frente a todas ellas, y sea preciso una combinación para ser totalmente efectivos. También, en enfermedades graves con riesgo de septicemia, como la parvovirosis, en la que se quiera combatir un amplio número de bacterias simultáneamente. En estos casos es muy útil la combinación de antibióticos.
También es muy útil cuando se busca una sinergia entre dos antibióticos para aumentar la eficacia del tratamiento, o incluso hacer un tratamiento con un antibiótico teóricamente (según cultivo y ABG) ineficaz por la resistencia bacteriana, que puede volverse eficaz por la sinergia de combinarlo con otro (el ejemplo clásico es el uso de penicilinas junto con inhibidores de las betalactamasas, o las sulfamidas potenciadas con trimetoprim).
También se puede buscar una combinación de antibióticos con vías de administración diferente, para combatir la infección desde “diferentes frentes”, y aumentar así la eficacia del mismo.
Algunos antibióticos tienen la desventaja de que las bacterias generan rápidamente resistencias a los mismos (como es el caso de la rifampicina), y es por ello que no se suelen usar como monoterapias de antibiótico, y lo aconsejable es combinarlos para cubrir una posible ineficacia del tratamiento por esta condición.
Pero no todo son ventajas con la combinación de antibióticos, y su uso debería restringirse únicamente para los casos antes mencionados, puesto que al combinar dos antibióticos simultáneamente se está favoreciendo la aparición de resistencia a los dos antibióticos empleados a la vez, así que se acelera mucho la aparición de cepas multirresistentes, por lo que es aconsejable no fallar en el tratamiento y acabar con la infección para evitar este supuesto.
Además, otra desventaja es que muchos antibióticos tienen efectos antagónicos entre sí, y no es aconsejable su combinación, y en caso de desconocer esta circunstancia y emplearlos, la posibilidad de fracaso terapéutico es mucho mayor.
Y otra consideración a tener en cuenta es que, al emplear dos antibióticos a la vez, tenemos más posibilidades de tener efectos secundarios, por cada uno de ellos, incluso pueden potenciarse mutuamente y tener efectos secundarios más intensos.
CONCLUSIONES
A la hora de combatir las infecciones bacterianas, el objetivo no debería ser solo matar cuantas más bacterias mejor, también se deberían tener otros dos objetivos más. El primero de ellos sería el hacerlo con el mínimo daño posible sobre el paciente, minimizando al máximo los efectos secundarios del tratamiento. El otro objetivo sería el acabar con la infección generando la menor cantidad de bacterias resistentes al antibiótico empleado. Si se alcanzan esos tres objetivos, se habrá realizado un trata- miento totalmente efectivo.
Además, se debe ver más allá de la vi- sión clásica de que la única forma de combatir una infección es matando cuantas más bacterias mejor. Las infecciones no consisten solo en bacterias produciendo una enfermedad, en realidad, una infección es la interacción entre las bacterias y el paciente, y puede ser tan efectivo como matar bacterias el aumentar la capacidad del paciente para hacer frente a ellas por sí mismo. Y para ello es fundamental tratar la enfermedad subyacente (y así mejorar las capacidades defensivas del paciente), y enfocar el tratamiento de la infección en aumentar la respuesta inmunitaria, y la eficacia de las barreras del paciente frente a las bacterias.
En los 3 primeros años de la pandemia de coronavirus murieron menos de 7 millones de personas en el mundo, y se paralizó el mundo para combatirlo. En la actualidad se estima entorno al millón anual los muertos por infecciones resistentes a los antibióticos en el mundo, aunque la OMS (Organización Mundial de la Salud) calcula que la cifra llegará a los 10 millones anuales en el año 2050. No debe paralizarse el mundo para evitarlo, solo se debe hacer un uso razonable de los antibióticos, tanto como usuarios como por ser profesionales sanitarios.
Bibliografía
- Guardabassi L, Loeber ME, Jacobson A; Transmission of multiple antimicrobial-resistant Staphylococcus intermedius between dogs affected by deep pyoderma and their owners; Vet Microbiol; 2004.
- Soedarmanto I, Kanbar T, Ulbegi-Mohyla H et al; Genetic related- ness of methicillin-resistant Staphylococcus pseudintermedius (MRSP) isolated from a dog and the dog owner; Res Vet Sci; 2011.
- Robb AR, Wright ED, Foster AME, Walker R, Malone C; Skin infection caused by a novel strain of Staphylococcus pseudintermedius in a Siberian husky dog owner; JMM Case Rep; 2017.
- Hensel N, Zabel S, Hensel P; Prior antibacterial drug exposure in dogs with meticillin-resistant Staphylococcus pseudintermedius (MRSP) pyoderma; Vet Dermatol; 2016.
- Eckholm NG, Outerbridge CA, White SD, Sykes JE; Prevalence of and risk factors for isolation of meticillin-resistant Staphylococcus spp. from dogs with pyoderma in northern California, USA; Vet Dermatol; 2013.
- ZurG, Gurevich B, Elad D; Prior antimicrobial use as a risk factor for resistance in selected Staphylococcus pseudintermedius isolates from the skin and ears of dogs; Vet Dermatol; 2016.
- Beck KM,Waisglass SE,Dick HLN,Weese JS; Prevalence of meticillin-resistant Staphylococcus pseudintermedius (MRSP) from skin and carriage sites of dogs after treatment of their meticillin-resistant or meticillin-sensitive staphylococcal pyoderma; Vet Dermatol; 2012.
- Ramos SJ, Woodward M, Hoppers SM, Liu CC, Pucheu-Haston CM, Mitchell MS; Residual antibacterial activity of canine hair treated with five mousse products againstStaphylococcus pseudintermedius in vitro; Vet Dermatol; 2019.
- Patiño LA, Morales CA; Microbiota de la piel: El ecosistema cutáneo; Rev Asoc Colomb Dermatol; 2013.
- Rodrigues Hoffmann A, Patterson AP, Diesel A, Lawhon SD, Ly HJ, Elkins Stephenson C, Mansell J, Steiner JM, Dowd SE, Olivry T, Suchodolski JS; The skin microbiome in healthy and allergic dogs; PLoS One; 2014.
- Tang S, Prem A, Tjokrosurjo J, Sary M, Van Bel MA, Rodrigues-Hoffmann A, Kavanagh M, Wu G, Van Eden ME, Krumbeck JA; The canine skin and ear microbiome: A comprehensive survey of pathogens implicated in canine skin and ear infections using a novel next-generation-sequencing-based assay; Vet Microbiol; 2020.
- Lehtimäki J, Sinkko H, Hielm-Björkman A, Salmela E, Tiira K, Laatikainen T, Mäkeläinen S, Kaukonen M, Uusitalo L, Hanski I, Lohi H, Ruokolainen L; Skin microbiota and allergic symptoms associate with exposure to environmental microbes; Proc Natl Acad Sci USA; 2018.
- Villagrasa-Sebastián V, León-Bello G, García-Roselló M; Manual de antibioterapia en pequeños animales; Ed. Servet; 2018; España.
- Gerber JS, Ross RK, Bryan M, Localio AR, Szymczak JE, Wasserman R, Barkman D, Odeniyi F, Conaboy K, Bell L, Zaoutis TE, Fiks AG; Association of Broad- vs Narrow-Spectrum Antibiotics With Treatment Failure, Adverse Events, and Quality of Life in Children With Acute Respiratory Tract Infections; JAMA; 2017.
- Wald-Dickler N, Spellberg B; Short-course Antibiotic Therapy-Replacing Constantine Units With "Shorter Is Better”; Clin Infect Dis; 2019.
- Hillier A, Lloyd DH, Weese JS, Blondeau JM, Boothe D, Breitschwerdt E, Guardabassi L, Papich MG, Rankin S, Turnidge JD, Sykes JE; Guidelines for the diagnosis and antimicrobial therapy of canine superficial bacterial folliculitis (Antimicrobial Guidelines Working Group of the International Society for Companion Animal Infectious Diseases); Vet Dermatol; 2014.
 by Multimédica
by Multimédica