Despejando dudas sobre el proceso diagnóstico de alergias alimentarias en el perro y el gato
Resumen breve
Las reacciones adversas al alimento, incluidos los procesos inmunomediados o alergias alimentarias, requieren de una prueba de eliminación-provocación para su diagnóstico, diferentes factores en el protocolo que incluyen la elección de la dieta, el tiempo de administración, la forma de reintroducción, etc. deben considerarse al plantear esta prueba diagnóstica.Índice de contenidos
Resumen
Las reacciones adversas al alimento, incluidos los procesos inmunomediados o alergias alimentarias, requieren de una prueba de eliminación-provocación para su diagnóstico, diferentes factores en el protocolo que incluyen la elección de la dieta, el tiempo de administración, la forma de reintroducción, etc. deben considerarse al plantear esta prueba diagnóstica.
Alergias alimentarias
El término reacción adversa al alimento (RAA) se refiere a cualquier alteración clínica resultante de la ingestión de una alimento o componente del alimento e incluye diferentes tipos de reacciones y de patogenias. Un tipo de RAA es la reacción a la toxicidad de componentes de alimentos que resultan tóxicos para perros o gatos, estas reacciones ocurren en cualquier individuo y suelen ser dosis dependientes. Entre las reacciones no tóxicas se dan reacciones no-inmunomediadas (intolerancias) y reacciones inmunomediadas (alergias alimentarias). Las alergias alimentarias son reacciones inmunológicas anormales a ciertos componentes del alimento, son específicas y reproducibles1.
Presentación clínica y prevalencia
La afectación dermatológica es la principal forma de presentación clínica de la alergia alimentaria. La prevalencia de las alergias alimentarias con manifestación cutánea supone menos del 1 % de perros y gatos con alguna patología. En perros con alteraciones dermatológicas representa menos del 6 % y en gatos el 5 %, en pacientes con alteraciones alérgicas de la piel supone el 20 % en perros y el 10 % en gatos. Tiene una prevalencia del 29 % en perros con dermatitis atópica y el 12-21 % en gatos con prurito2.
La alergia alimentaria también puede presentar signos no dermatológicos, en perro los más frecuentes son signos gastrointestinales, lupoide simétrico, onicitis, conjuntivitis, estornudos y anafilaxis, y en gatos signos gastrointestinales y respiratorios, conjuntivitis e hiperactividad3. Aunque el 20% de los pacientes con RAA presentan algún tipo de síntoma gastrointestinal (vómitos y/o diarrea) y puede formar parte del diagnóstico diferencial en un momento dado, no se consideran patognomónicos y se debe diferenciar entre RAAs con sintomatología gastrointestinal de enteropatías crónicas (incluyendo IBD) con respuesta al alimento (food-responsive entheropathy). En estos procesos, aunque el proceso diagnóstico pueda incluir también una prueba de eliminación, la fisiopatología y abordaje terapéutico es diferente.
Diagnóstico
El diagnóstico de RAA se basa en la historia clínica, los signos clínicos, la exclusión de otras alteraciones pruriginosas y las pruebas de eliminación-provocación.
Se han propuesto (y aún existen en el mercado) pruebas de identificación de antígenos (IgE y IgG) séricos o salivares de antígenos alimentarios. Estas pruebas presentan importantes limitaciones y su utilidad diagnóstica es muy pobre. En perros los tests serológicos tienen una baja repetibilidad, y una gran variabilidad de la precisión y en gatos tienen una baja repetibilidad y precisión4. En estudios clínicos estos tests han resultado en falsos positivos (productos señalados como reactivos que no lo son para el paciente) y también falsos negativos (productos señalados como no reactivos que sí lo son para el paciente)5. Estos resultados poco consistentes ponen en duda la utilidad clínica de estas pruebas que pueden confundir al propietario y dificultar y ser un factor confuso a la hora de elegir una dieta para la prueba de eliminación en pacientes con una potencial alergia alimentaria.
Hoy en día se siguen investigando potenciales tests con utilidad clínica para el diagnóstico de la alergia alimentaria en perro y gato, recientes estudios muestran resultados prometedores con combinaciones de tests de prick y patch con alergenos alimentarios6 que en un futuro pueden ser útiles en la clínica. Sin embargo, hoy en día la prueba de eliminación-provocación sigue siendo la herramienta imprescindible para el diagnóstico o descarte de la RAA.
A la hora de establecer una prueba de eliminación provocación se deberán considerar varios aspectos7.
Escoger la dieta
La dieta en una prueba de eliminación debe de ser hipoalergénica para el paciente. Para ello se recurre a dos posibles estrategias, el uso de ingredientes noveles o proteína hidrolizada, además de fuentes de nutrientes purificadas.
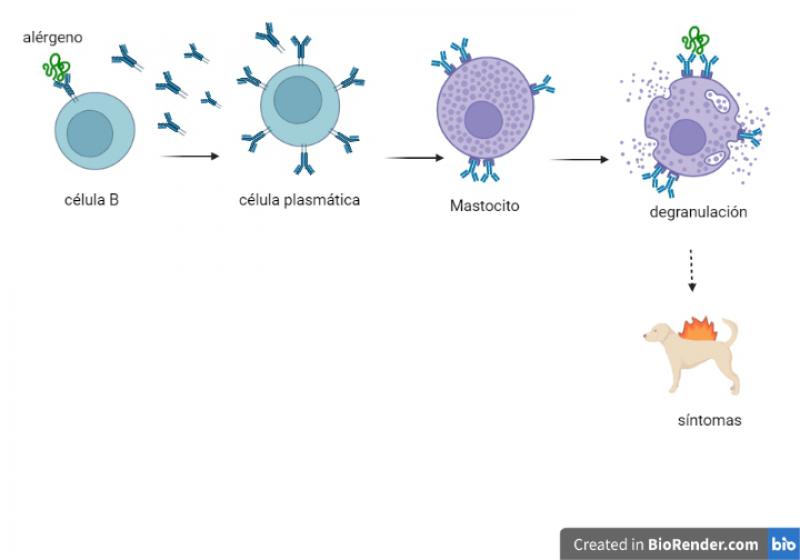
Estas estrategias responden al funcionamiento del reconocimiento inmunitario de los alergenos. Para desencadenar una reacción de hipersensibilidad, el antígeno causal debe haber entrado en contacto con el sistema inmunitario, haber sido reconocido y generarse anticuerpos reconocedores. Cuando el alergeno causal entra de nuevo en contacto con el sistema inmunitario el mastocito reconocedor del antígeno liberará (degranulación) mediadores de la respuesta (histamina, prostaglandinas, etc.) (Figura 1). Los alergenos son proteínas y glicoproteínas, otras moléculas no tienen capacidad antigénica.
Los alimentos con fuentes proteicas noveles
Estos alimentos incluyen fuentes proteicas poco comunes en los alimentos para perros o gatos, de forma que sea probable que el paciente no haya consumido antes esa proteína y, por tanto, no reaccione a ella (Figura 2), ya que, si el sistema inmunitario no ha entrado nunca en contacto con un antígeno, éste no es reconocido, y la reacción de hipersensibilidad no se da. Las múltiples y variables referencias en el mercado facilitan el poder encontrar un alimento con una fuente proteica realmente nueva para cada paciente y por esta misma razón se deben conocer lo más precisamente posible la historia dietética del paciente.
Estas fuentes proteicas ‘exóticas’ (como el cordero, el conejo o el venado) no tienen propiedades hipoalergénicas por sí mismas: su utilidad reside en el hecho de que son poco comunes. Usarlas en pacientes sanos no reduce el riesgo de aparición de intolerancias.
La formulación de una ración basada en ingredientes de consumo humano, puede ser una opción en el diagnóstico y tratamiento de estos pacientes. Se deberán buscar, en base a la historia dietética del paciente, ingredientes que no haya consumido antes y se limitará el número de productos diferentes a incluir en la fórmula. El establecimiento de una ración en base a ingredientes caseros ha de ser imprescindiblemente formulado por un profesional con experiencia.
Encontrar ingredientes noveles pasa necesariamente por establecer un histórico de los productos que el paciente ha consumido a lo largo de su vida, incluidos en piensos, latas u otros formatos comerciales y también los administrados como extras, vehículos de medicación, etc. Cualquier producto proteico que ha entrado en contacto con el sistema inmunitario del paciente debería descartarse (incluso productos dados hace tiempo o en pequeña cantidad) (Figuras 1 y 2).
En general se evitan los productos reportados en la literatura como más frecuentemente causales de RAA por ser comúnmente incluidos en alimentos para perros y gatos. En perros estos son el vacuno, los lácteos, el pollo y el trigo y en gatos el vacuno, el pescado y el pollo8.

Los alimentos con proteína hidrolizada
La fuente proteica en estos alimentos ha sido tratada hasta obtener péptidos más pequeños y aminoácidos. Esta disminución del tamaño molecular de la proteína disminuye su capacidad antigénica y su potencial alergénico. La reacción de hipersensibilidad (figura 1) se da solo si el antígeno desencadenante crea una afinidad de cross-link en dos IgE de la membrana de la célula (figura 3).
La efectividad de estas dietas en el control de los signos clínicos de los pacientes alérgicos ha sido comprobada. Una pequeña proporción de pacientes sensibilizados a la proteína naíf puede responder esta misma proteína hidrolizada9,10, con lo que si se conoce está indicado optar por proteínas hidrolizadas de otro origen. Lasa principales fuentes de proteína hidrolizada actualmente son hidrolizados de proteína de soja, de pollo y de salmón. La opción en base a proteína hidrolizada es una buena opción cuando la historia dietética del paciente no es precisa o desconocida y no se puede estar seguro de a qué productos ha sido expuesto, también en casos en los que el paciente ha estado expuesto a multitud de proteínas.
Figura 3. Estrategia hipoalergénica con proteína hidrolizada.
En algunos productos comerciales, con una u otra estrategia en la fuente de proteína, las fuentes de carbohidratos y otros ingredientes con componente proteico que se incluyen, son productos poco comunes en alimentos para perros y gatos (tapioca, cebada) o son fuentes purificadas, es decir el almidón del producto al que se le ha extraído el componente proteico para reducir la posibilidad de incluir proteínas reactivas, aunque los vegetales se reportan menos frecuentemente como proteínas causales. La mayoría de estos productos son libres de gluten y lácteos.
Los alimentos comerciales para este fin, no suelen tener contraindicaciones y pueden administrarse de forma permanente en animales adultos. También se pueden encontrar referencias adecuadas a animales en crecimiento.
Establecer el protocolo de eliminación11
Previamente a la instauración de la prueba de eliminación se procederá a:
- Informar al propietario: lo primero que se debe plantear es informar al cuidador y entorno familiar de el objetivo de esta prueba y de las estrategias que se siguen.
- Asegurar la exclusividad de los productos prescritos: para ello se debe contar con el compromiso del entorno familiar. Se deberá evitar durante la prueba la ingestión por parte del paciente de cualquier otro producto que no sea la dieta acordada, esto incluye: premios y golosinas para mascotas o productos de consumo humano, pasta dentífrica saborizada, fármacos en formato masticable, pro y prebióticos, juguetes que puedan contener residuos de alimentos u otros productos. Además, se deberá controlar el acceso del paciente a otras fuentes de alimento, en el vecindario, en la calle, en el entorno familiar, etc.
Existen algunos productos comerciales tipo galleta, barrita en base a proteína hidrolizada en el mercado que pueden utilizarse si el cuidador requiere premiar o como vehículo de medicación.
En el caso de administrar suplementos como condroprotectores, probióticos, etc. se deberá asegurarse con la lista de ingredientes y el productor que están libres de alergenos potenciales, ya que en algunos casos pueden estar presentes como adyuvantes galénicos o saborizantes12.
- Administrar dietas veterinarias: las opciones de prescripción veterinaria aseguran que no contienen alergenos provenientes de la planta donde se producen y en donde también se manufacturan productos con otras proteínas. Evitar esta contaminación cruzada implica prácticas específicas durante la producción que alimentos no veterinarios no pueden garantizar (líneas de producción exclusivas, parado y limpieza, eliminación por arrastre), tampoco los alimentos denominados monoproteicos o algunos que alegan ser hipoalergénicos. En alimentos no veterinarios para este fin se pueden encontrar alergenos de la línea de producción que no están identificados en la etiqueta13. Esto no es un problema en animales sanos, sin embargo, puede ser un distorsionador en pruebas de eliminación o puede afectar a pacientes con alergia alimentaria o enteropatía crónica con respuesta alimentaria14.
En la Figura 4 se resume el protocolo de la prueba de eliminación provocación.
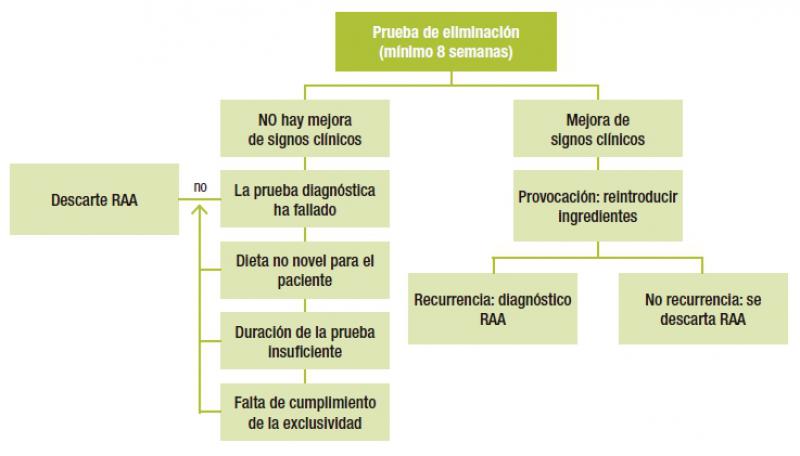
La prueba de eliminación debe durar 8 semanas, ya que estudios demuestran que la mejora de signos clínicos cutáneos pueden tardar a observarse hasta 8 semanas (90 % de los casos) en el caso de RAA15.
Estudios recientes en perros proponen protocolos incluyendo durante la prueba de eliminación medicación inmunomoduladora16,17. Estos protocolos pueden estar indicados en pacientes con signos clínicos graves en los que su control farmacológico es imprescindible.
La cantidad de alimento y extras a administrar van a ser las adecuadas para mantener el peso corporal constante. Para asegurar el ajuste de la ración se recomienda pesar al paciente cada 3 semanas y ajustar la ración en consecuencia con el objetivo de evitar pérdidas o ganancias de peso o condición corporal durante este periodo.
En pacientes con sobrepeso se recomienda plantear un plan de pérdida de peso posteriormente a la prueba de eliminación.
Establecer protocolo de provocación
En el caso de no observar mejora clínica y haber descartado causas de fallo de la prueba de eliminación (exclusividad y cumplimiento, proteína no novel o reactiva, duración insuficiente), se descarta el diagnóstico de RAA. En algunos casos en que la duda se refiere a una potencial reacción del paciente a la proteína hidrolizada del alimento escogido se puede replantear una segunda prueba con un alimento en base a otro tipo de hidrolizado o proteína novel.
En el caso de observar mejoría en los signos clínicos se puede realizar una fase de provocación. La Figura 5 recoge el protocolo de la fase de provocación.
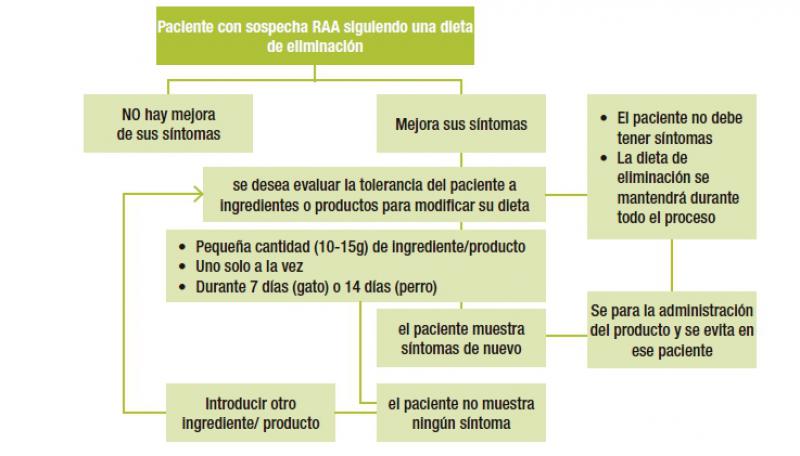
Se seguirá administrando la dieta de eliminación y se introducirá uno a uno, nunca de forma simultánea los ingredientes o productos de los que se quiere valorar la tolerancia, estos pueden ser alimentos completos, extras o suplementos o idealmente ingredientes individuales: pollo, arroz, pavo, huevo, etc. El paciente no debe presentar síntomas en el momento de la provocación. El producto a introducir debe darse además de la dieta de eliminación en una cantidad pequeña (p. ej., 10-15 gramos) sin realizar otros cambios en la dieta durante al menos 14 días en perro o 7 días en gato (tiempo estimado de recaída de los signos de RAA)19. Si en este periodo no se manifiestan signos clínicos se considera que el paciente no es reactivo a ese producto y no es el causante de sus signos de RAA y puede consumirlo. Si durante la introducción con un producto los signos clínicos reaparecen, el ingrediente se dejará de administrar y se considera reactivo para el paciente y se evitará su administración o presencia en los productos administrados al paciente. Cada vez que se reintroduce un nuevo producto durante la fase de provocación el paciente no debe presentar signos clínicos, con lo que puede ser necesario espaciar la provocación con diferentes productos si han resultado reactivos.
Bibliografía
- Boyce, J. A. et al. Guidelines for the Diagnosis and Management of Food Allergy in the United States: Summary of the NIAID-Sponsored Expert Panel Report. J. Am. Acad. Dermatol. 64, (2011).
- Olivry, T. & Mueller, R. S. Critically appraised topic on adverse food reactions of companion animals (3): Prevalence of cutaneous adverse food reactions in dogs and cats. BMC Vet. Res. 13, (2017).
- Mueller, R. S. & Olivry, T. Critically appraised topic on adverse food reactions of companion animals (6): Prevalence of noncutaneous manifestations of adverse food reactions in dogs and cats. BMC Vet. Res. 14, (2018).
- Mueller, R. S. & Olivry, T. Critically appraised topic on adverse food reactions of companion animals (4): Can we diagnose adverse food reactions in dogs and cats with in vivo or in vitro tests? BMC Vet. Res. 13, (2017).
- Hagen-Plantinga, E. A. et al. Measurement of allergen-specific IgG in serum is of limited value for the management of dogs diagnosed with cutaneous adverse food reactions. Vet. J. 220, (2017).
- Possebom, J., Cruz, A., Gmyterco, V. C. & de Farias, M. R. Combined prick and patch tests for diagnosis of food hypersensitivity in dogs with chronic pruritus. Vet. Dermatol. 33, (2022).
- Villaverde, C; Hervera, M. Manual Práctico de Nutrición Clínica en el Perro y el Gato. (Multimédica ediciones veterinarias, 2021).
- Mueller, R. S., Olivry, T. & Prélaud, P. Critically appraised topic on adverse food reactions of companion animals (2): common food allergen sources in dogs and cats. BMC Vet. Res. 12, 9 (2016).
- Ricci, R., Hammerberg, B., Paps, J., Contiero, B. & Jackson, H. A comparison of the clinical manifestations of feeding whole and hydrolysed chicken to dogs with hypersensitivity to the native protein. Vet. Dermatol. 21, (2010).
- Jackson, H. A., Jackson, M. W., Coblentz, L. & Hammerberg, B. Evaluation of the clinical and allergen specific serum immunoglobulin E responses to oral challenge with cornstarch, corn, soy and a soy hydrolysate diet in dogs with spontaneous food allergy. Vet. Dermatol. 14, (2003).
- Villaverde, C., Hervera, M. Reacciones Adversas al Alimento. in Manual Práctico de Nutrición Clínica en el Perro y el Gato 159–176 (Multimédica ediciones veterinarias, 2021).
- Parr, J. M. & Remillard, R. L. Common confounders of dietary elimination trials contain the antigens soy, pork, and beef. J. Am. Anim. Hosp. Assoc. 50, (2014).
- Raditic, D. M., Remillard, R. L. & Tater, K. C. ELISA testing for common food antigens in four dry dog foods used in dietary elimination trials*. J. Anim. Physiol. Anim. Nutr. (Berl). 95, 90–97 (2011).
- Olivry, T. & Mueller, R. S. Critically appraised topic on adverse food reactions of companion animals (5): Discrepancies between ingredients and labeling in commercial pet foods. BMC Vet. Res. 14, (2018).
- Olivry, T., Mueller, R. S. & Prélaud, P. Critically appraised topic on adverse food reactions of companion animals (1): duration of elimination diets. BMC Vet. Res. 11, 225 (2015).
- Favrot, C., Bizikova, P., Fischer, N., Rostaher, A. & Olivry, T. The usefulness of short-course prednisolone during the initial phase of an elimination diet trial in dogs with food-induced atopic dermatitis. Vet. Dermatol. 30, (2019).
- Fischer, N., Spielhofer, L., Martini, F., Rostaher, A. & Favrot, C. Sensitivity and specificity of a shortened elimination diet protocol for the diagnosis of food-induced atopic dermatitis (FIAD). Vet. Dermatol. 32, (2021).
- Hervera, M., Villaverde, C. Protocolos en pruebas de eliminación-provocación. in Manual de Nutrición para el ATV (Multimédica ediciones veterinarias, 2022).
- Olivry, T. & Mueller, R. S. Critically appraised topic on adverse food reactions of companion animals (9): Time to flare of cutaneous signs after a dietary challenge in dogs and cats with food allergies. BMC Vet. Res. 16, (2020).
 by Multimédica
by Multimédica